腎がん(腎細胞がん)
腎がんは腎臓の外側を形成している腎実質から発生する悪性腫瘍です。腫瘍の大きさや周囲への浸潤(しみこんで広がること)、静脈内腫瘍(栓)の有無、転移の有無で腎がんのステージが決まります。
治療
- 手術療法
手術は、可能であれば腎部分切除(がんに周囲の正常な部分をつけて切除)、難しければ腎摘除(腎を全て摘出)を行います。当院での腎部分切除は、可能な限り手術ロボットを操作して実施し、腫瘍の大きさや位置によって難しければ開腹手術を行っています。腎摘除は原則として腹腔鏡手術を、巨大な腫瘍や静脈内腫瘍栓を伴う場合には開腹手術を行います。 - 凍結療法・ラジオ波焼灼療法
当院では腎がんに対する凍結療法、ラジオ波焼灼療法は実施しておりません。そのため、必要に応じて実施している施設へご紹介し、治療後は当院に通院して頂けます。 - 薬物療法
以前は免疫療法(インターフェロン、IL-2: インターロイキン2)のみが有効な治療として実施されていましたが、現在では分子標的薬や免疫チェックポイント阻害剤といった薬物療法も実施されています。
手術や薬物療法を組み合わせることで、以前より長期予後が期待できるようになりました。薬物療法の種類は多く、副作用も含めて対応しております。
尿路上皮がん(腎盂がん・尿管がん・膀胱がん・尿道がん)
膀胱がん、腎盂がん、尿管がん、尿道がんは、尿路上皮から発生するため、まとめて尿路上皮癌と呼びます。
腎盂がん・尿管がん
腎臓の内側にあって生成された尿が通過する腎盂・尿管にできたがんを腎盂がん・尿管がんといいます。がんの種類としては膀胱がんと同じですが、膀胱にくらべて腎盂や尿管の壁が薄く、発見時には進行がんであることが少なくありません。症状としては血尿がもっともよくみられます。
診断は尿中のがん細胞の有無(尿細胞診)、X線撮影・CTやMRIなどの画像検査、内視鏡(腎盂尿管鏡)による生検(少量の組織による病理診断)が実施されます。
治療は手術を中心に薬物療法がよく実施されます。
- 手術療法
転移のない進行がんであれば腹腔鏡を用いた腎尿管全摘除術が第一選択です。手術は腹腔鏡で実施し、下腹部を10cm程度切開して腎・すべての尿管・一部膀胱まで摘除します。早期がんで腫瘍の悪性度が低ければ、腎盂尿管鏡による内視鏡治療をレーザーや電気凝固による腎温存手術を実施しています。内視鏡治療の場合には、治療後3か月おきに入院して頂き、全身麻酔で内視鏡による再発の有無を確認することが必要となります。 - 薬物療法
手術の前後に抗がん剤による化学療法を実施することがあります。そのほか、免疫チェックポイント阻害剤という新規薬剤を使用することもあり、予後が改善しています。
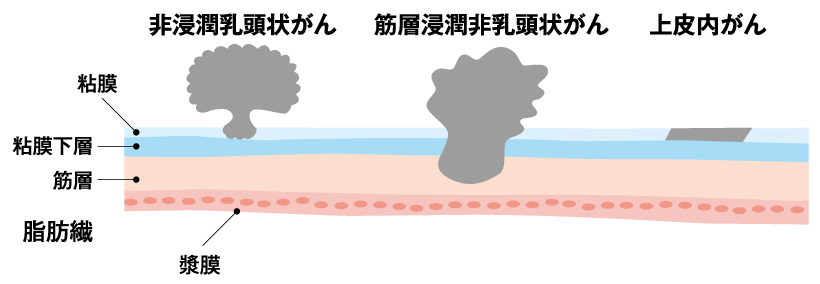
膀胱がん
膀胱は腎臓で作られた尿を貯留し、一定程度貯まったら排出するための袋状の臓器で、腎盂や尿管と同様に尿路上皮という粘膜で覆われています。膀胱癌とは、膀胱の尿路上皮(粘膜)より発生する癌をいいます。男性は女性の3倍、喫煙者は非喫煙者の2〜3倍の発生率といわれています。歴史的には染料を扱う職業に多く発症したことが知られています。
膀胱癌の多くは粘膜内でとどまる表在性のものですが、膀胱を越えて広がりリンパ節や他の臓器に転移をすることもあります。
症状
排尿症状や痛みなどを伴わない無症候性肉眼的血尿がよくみられる症状です。膀胱炎、尿路結石でも肉眼的血尿を認めますが、その多くは排尿症状や痛みなどの症状を伴います。ただし、膀胱癌でも膀胱炎の併発や、腫瘍部に結石ができることもあるため、膀胱炎を繰り返す場合は膀胱がんがないかどうか精密検査することが必要です。膀胱がんが進行すると、膀胱炎や結石がなくても頻尿となり、痛みを生じることもあります。
診断
尿検査で血尿の有無を確認し、尿の細胞の検査で尿中癌細胞の有無を調べます。さらに、侵襲のない超音波検査により、膀胱内の腫瘍の有無を確認します。
これらの検査で膀胱癌が疑われた場合は、尿道よりカメラを膀胱内へ挿入する膀胱鏡検査を行い、内視鏡的に腫瘍の有無を確認します。生検と呼ばれる組織検査をすることもあります。
膀胱癌と診断されたら、MRI検査で病期診断、つまり癌の浸潤の有無を調べます。また、CT検査で、転移の有無や腎盂尿管癌の併発の有無、鑑別診断などを行います。
治療法
最も有効性(根治性)の高い治療は手術療法です。手術療法を軸に、補助的に抗がん剤や免疫チェックポイント阻害剤による薬物療法や、上皮内癌などにはBCG膀胱内注入療法を行います。また、状況によっては放射線療法を実施する場合もあります。
- 経尿道的膀胱腫瘍切除術(TURBT)
膀胱粘膜に限局した癌では、内視鏡で観察しながら、高周波電気メスを用いて腫瘍を根元から切除します。膀胱癌の多くは表在性で転移をおこしにくく内視鏡的に切除できますが、約半数は再発し再手術が必要となります。当院ではPDD(光力学診断)を併用することで治療成績の向上に努めています。 - 膀胱全摘除術
膀胱筋層以上に広がる浸潤性の膀胱癌は内視鏡では完全に切除できないため、膀胱全摘除術が必要になります。男性では前立腺、場合によっては尿道をすべて一緒に摘出します。女性では膣の前壁、場合によっては子宮を一緒に摘出します。膀胱の周囲のリンパ節も広範囲に摘出します。膀胱がなくなるため尿路変向術という排尿路を作る手術も同時に行う必要があります。
当院ではロボットで膀胱全摘除術を行い、体への負担軽減に努めています。尿路変更術には回腸の一部を使用した回腸導管、代用膀胱である回腸新膀胱や直接尿管を皮膚に出す尿管皮膚ろうなどがあり、いずれも当院で対応可能です。
放射線を膀胱癌に照射し治療します。体力的に手術が厳しい場合や膀胱を温存したい際の選択肢となります。全身化学療法や膀胱腫瘍の動脈内に抗癌剤を注入する動注化学療法と併用する治療を行うことも可能です。
癌が進行し、すでに転移を有するものに対して、主に選択されます。抗癌剤の治療は、従来のMVAC(メソトレキセート、ビンブラスチン、アドリアマイシン、シスプラチン)療法やGC(ゲムシタビン、シスプラチン)療法に加えて、近年免疫チェックポイント阻害薬の治療も行われるようになりました。
また膀胱全摘除術の補助療法として抗癌剤治療を行うことで治療成績が向上するため、治療の選択肢となることがあります。
上皮内癌や非浸潤癌の治療目的で、抗癌剤やBCG(弱毒化したウシ結核菌)などの薬物を注入する膀胱内注入療法があります。内視鏡手術の後、癌の膀胱内再発を防ぐためにも行われます。副作用として、膀胱炎症状や萎縮膀胱などをおこすこともあります。
前立腺がん
前立腺がんは急速に増加しており、2017年には男性の新規罹患者数が最多となりました。発見のきっかけになるのは血液検査で、PSA(ピーエスエー)という腫瘍マーカーが検診や泌尿器科以外の診療科でも測定されるようになったためです。
PSAが高い場合には泌尿器科で直腸診やMRI検査を実施し、前立腺がんの疑いがあれば前立腺生検(専用の針で前立腺の組織を少量採取する検査)を実施します。採取した組織の病理診断で前立腺がんか否かを判定します。
前立腺がんと診断された場合には、画像検査で転移の有無をチェックし、がん細胞の悪性度も加味して治療方針を検討します。
転移のない場合
前立腺のみを標的とした治療となります。
- 手術療法
当院では手術支援ロボット:ダヴィンチXiを用いてロボット支援腹腔鏡下前立腺全摘除術を実施しております。これまで500件以上実施し、治療成績も安定しています。手術の合併症として直腸などの他臓器損傷、勃起不全や尿失禁がありますが、前立腺以外の臓器損傷には十分注意して実施し、術後の尿失禁も手術方法や術後のリハビリによって約9割の方がほぼ失禁のない状態となっています。 - 放射線治療
放射線治療は、放射線を放出するシードを埋め込む小線源療法と、体外から放射線を照射する外照射を行っています。小線源療法は悪性度が低い(グリソンスコア3+4以下)早期がんの方に実施しています。外照射は、強度変調放射線治療(IMRT)を用いて行い、直腸への照射を減少させるためのスペーサー留置術も実施しています。 - ホルモン療法
ご高齢の方や合併症のある方、転移を伴っている方にはホルモン療法を実施しています。 - 去勢抵抗性前立腺癌
ホルモン療法が効かなくなった前立腺癌を去勢抵抗性前立腺癌とよびます。通常のホルモン療法では効果が期待できないため、新規アンドロゲン受容体標的薬(ARAT)や、抗がん剤による化学療法を実施します。
様々な治療がある前立腺癌では特に、診断から治療方針決定、治療まで情報提供と相談を行い、患者さんやご家族が納得して頂ける治療を安心して受けて頂けるよう努めています。
精巣腫瘍
精巣腫瘍は20代から40代の男性における、悪性腫瘍による死亡原因として最も頻度が高い腫瘍です。片方の精巣腫大、硬化によって発見されます。
診断は触診やエコー、血液検査、画像検査で行い、疑いがつよければ生検は実施せずに治療を開始します。
- 手術療法
高位精巣摘除術という、精巣とともに精巣上体や精索という索状物をできるだけ上まで追跡して切除します。片方の摘出であれば精子の形成や男性ホルモンの分泌に問題はありません。 - 化学療法
精巣腫瘍は肺やリンパ節に転移することが多く、その場合には高位精巣摘除の後に抗がん剤を用いた化学療法を行い、転移していた肺やリンパ節に生きたがん細胞がいないかどうか、再度の手術によって確認することがあります。 - 放射線療法
精巣腫瘍のうち、片方の高位精巣摘除によってセミノーマと診断された方は、進行度によっておなかに放射線照射を行うことがあります。また、脳転移には化学療法が効きにくいため、部位や大きさ、個数によっては頭に放射線療法を行うこともあります。
青壮年期に長期の治療が必要となる病気ですが、手術や抗がん剤を頑張れば十分治癒が期待できる悪性腫瘍です。陰嚢(精巣の入っている袋)の大きさが大きくなる、左右に差がある、硬くなっている、痛みがある、といった場合には是非勇気をだして泌尿器科を受診してください。受診から始まる治療期間中は、頑張って多くの検査や治療を受けて頂くことになりますが、受診が早いほど治療も短期間で終了することが多い傾向があります。