薬物療法
泌尿器科でよく使用される薬を紹介します。
抗菌薬
抗菌薬は一般細菌に対して抗菌作用をもつ薬で、内服する経口薬と注射薬があります。
膀胱炎や腎盂腎炎、前立腺炎、精巣上体炎といった感染症の治療、手術後の感染予防などを目的として使用します。
抗ウイルス薬
単純ヘルペスウイルスによる性器ヘルペス、ヒトパピローマウイルスによる尖圭コンジローマ、腎移植後の免疫抑制状態における帯状疱疹(水痘・帯状疱疹ウイルス)などに対し、治療や時に予防的に使用します。
α1遮断薬
前立腺肥大症や神経因性膀胱など、排尿障害に対して使用します。
「膀胱の出口を広げて尿を出しやすくする」という作用があり、尿の勢いを良くし、残尿を減少させます。
尿量を増加させる利尿剤とは異なり、1日の尿量は変化させません。
5αリダクターゼ阻害薬
前立腺肥大症に影響する男性ホルモンの変化・はたらきを抑えることで作用を減弱させ、前立腺を小さくすることで排尿状態の改善を促します。
尿の勢いを良くし、残尿減少、夜間頻尿の改善が期待できます。
男性型脱毛症(AGA)に使用される薬もこのタイプの薬です。
PDE5阻害薬
尿路などの血管拡張作用、前立腺や膀胱頚部の平滑筋弛緩作用により、前立腺肥大症における排尿障害を改善する薬です。
血管拡張作用は勃起不全(ED)も改善するため、EDにも使用されます。
EDに使用する場合、「飲んだら勃つ」のではなく、「勃ったら萎えにくい」という薬ですので、始めから勃起しない方には効果がありません。
植物製剤
前立腺の炎症を抑える効果が動物実験で証明され、副作用が少ない薬として古くから使用されています。
前立腺肥大症や慢性前立腺炎/慢性骨盤痛症候群で使用されます。
抗コリン薬
副交感神経を抑え、相対的に交感神経を優位にすることで、頻尿や尿意切迫感を抑制する効果があります。
急な尿意、尿意切迫感、頻尿や切迫性尿失禁を主訴とする過活動膀胱に使用されます。
副作用として、尿回数とともに唾液が減ったり(口渇)、排便の回数が減ったり(便秘)することがあります。
β3アドレナリン作動薬
膀胱のβ3アドレナリン受容体を刺激して頻尿や尿意切迫感を改善します。
過活動膀胱に使用され、作用の特異性からも抗コリン薬より効果が高く、口渇や便秘といった副作用が少ないとされています。
コリンエステラーゼ阻害薬
副交感神経を優位にすることで膀胱の排尿筋の活動性をアップさせ、残尿を少なくする効果が期待されます。神経因性膀胱で使用されます。
副作用に下痢、かえって頻尿になる、などがあり、下痢する場合には中止して頂きます。
漢方薬
頻尿や下腹部痛、排尿痛、不快感などに対して使用します。
症状に応じて多くの漢方薬があります。
副作用が少ないのが特徴ですが、他の疾患で服用中の方はお申し出ください。
抗がん剤
注射薬や内服薬があります。
いわゆる「抗がん剤」は手術の前や後に補助的に使用したり、手術ができない悪性腫瘍(がんや肉腫)の方の治療として使用します。
副作用として倦怠感や食欲不振、嘔気、脱毛、腎機能障害、骨髄機能低下、アレルギー反応などがあります。
前立腺癌に使用するホルモン療法は男性ホルモンを低下させる治療で、除睾術の代わりとなる注射、副腎からの男性ホルモンを抑える内服薬を使用します。
新規薬が多く登場しており、抗がん剤や放射線療法と組み合わせて治療を行います。
分子標的薬
泌尿器科領域では腎がん(腎細胞がん)に使用する薬剤です。
本剤と後述する免疫チェックポイント阻害剤によって、化学療法や放射線療法が効きにくい腎がんの予後が延長しました。
副作用には手足症候群、骨髄機能低下、間質性肺炎、肝機能障害などがあります。
副作用かな、と思ったらすぐに担当医にご相談ください。
免疫チェックポイント阻害剤(ICI)
がん細胞が自己の免疫細胞に認識されるようにすることで治療効果を発揮します。
腎がんや尿路上皮がん(腎盂がん、尿管がん、膀胱がん)で使用されます。
近年発達しているがんゲノム医療では、分子標的薬やICIが有効かどうか、腫瘍組織を用いて判定して有効な薬剤をみつける、という医療を実践しています。
手術関連
泌尿器科は泌尿生殖器の領域において、内科的治療(主に薬による治療)と外科的治療(主に手術)を実施しています。
開腹手術
開腹手術はその名の通り、開腹して体内に道具や手を入れて手術を実施します。
代表的な手術は、進行腎がんや腎移植です。
傷が大きく侵襲を伴いますが、ロボット支援手術や腹腔鏡手術では対応できない場合に実施します。
- 進行腎がんで周囲への浸潤や静脈内に腫瘍が伸びている(腫瘍栓)方々に対しては、開腹して腎および周囲のがん組織をできるだけ一塊にして摘出します。
時には消化器外科や肝胆膵外科との共同手術となります。
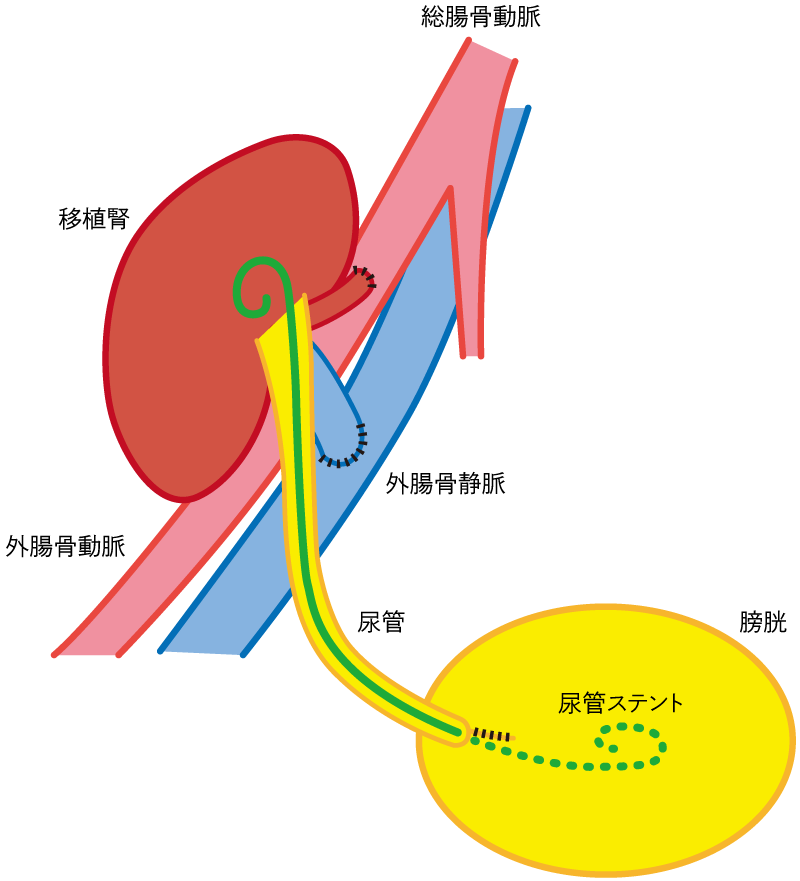
- 腎移植は、多くは右下腹部にGibson切開という切開で移植する腎臓を腸骨窩(ちょうこつか)におき、移植する腎静脈と腎動脈を、それぞれ外腸骨静脈と外腸骨動脈(場合によっては内腸骨動脈)に吻合します。
吻合終了後は血流を再開し、10分程度で初尿が確認できます。
初尿とは、「レシピエントの血液からドナーの腎臓がつくった初めての尿」を意味します。
移植腎の尿管を膀胱につなぎ、尿管ステントを留置します。
- 主に精巣腫瘍やにおいて、化学療法後にリンパ節を郭清し、生きた悪性細胞がいないかどうかを確かめる手術です。
腹腔鏡で実施している施設もありますが、当院では開腹で実施しています。 - その他の開腹手術
その他の開腹手術としては、精巣腫瘍に対する高位精巣摘除術、鼠経ヘルニア、ロボット支援手術が困難な膀胱がんや、何らかの手術の再手術、などを行っています。
- その他の開腹手術として、精巣腫瘍に対する高位精巣摘除術、鼠経ヘルニア根治術などがあり、ロボットで手術することが多い膀胱全摘除術や腎部分切除術も開腹手術で実施することがあります。
体腔鏡下手術
体腔鏡下手術とは、二酸化炭素で充満させた体内の空間に内視鏡や手術機器を挿入し、その空間内で実施する手術のことを指します。泌尿器科領域では、腹腔鏡下手術と後腹膜鏡下手術がこれに当てはまります。
腹腔鏡も後腹膜鏡も、開腹手術に比べて二酸化炭素圧で出血が軽減でき、手術を行っている場所に内視鏡を近づけて近接して観察できることで、開腹手術より細かく鮮明な視野で手術ができます。
また、その映像は術者と助手だけではなく、麻酔科医や手術室看護師とも共有され、安全な手術を実施することに寄与しています。
また、映像の保存も可能であることから、手術の振り返りや予習といった教育的意義や、医療事故防止対策としても有用です。
体腔鏡下手術を実施するにあたっては、日本泌尿器内視鏡・ロボティクス学会、日本内視鏡外科学会に認定された医師が執刀または指導することが義務付けられており、当院に在籍する3名の認定医が責任をもって手術を担当しています。
ロボット支援手術
ロボット支援手術は腹腔鏡手術に手術支援ロボットを組み合わせた手術で、通常の体腔鏡下手術の利点はそのまま引き継いでいます。
術者がロボットを操縦し、その操作が体内で精巧に再現され、安全で質の高い手術を実現できるます。
特に、3Dで立体的に体内をみることができ、手ブレ補正機能と多関節鉗子による手の動きの忠実な再現が、
ロボット支援手術の大きな特徴です。
がんを含む臓器を摘出し、尿の通り道を造る「尿路変更(変向)」の成績は安定しています。
平成24年に前立腺癌に対するロボット支援腹腔鏡下前立腺全摘除術が保険収載され、当院では、平成24年にダヴィンチSによるロボット支援手術を導入し、平成29年にダヴィンチXiに更新しました。現在までに約700件の手術を実施してきました。
現在までにロボット支援腹腔鏡下腎部分切除、ロボット支援腹腔鏡下膀胱全摘除術も保険収載され、当院でもそれぞれ年に10件以上実施しています。
令和4年3月にはロボット支援腹腔鏡下腎盂形成術を当院でも開始し、当院で実施しているロボット支援手術は以下のようになりました。
- ロボット支援腹腔鏡下前立腺全摘除術(前立腺がん)
- ロボット支援腹腔鏡下腎部分切除(腎がん)
- ロボット支援腹腔鏡下膀胱全摘除術(膀胱がん)
- ロボット支援腹腔鏡下腎盂形成術
令和4年度から、副腎腫瘍に対する副腎摘除術、腎がんに対する腎(全)摘除術、上部尿路上皮がん(腎盂がん、尿管がん)に対する腎尿管全摘除術、に対してもロボット支援手術が保険適用となるため、当院でも準備中です。
体腔鏡下手術と同様に、ロボット支援手術にあたってはダヴィンチXiを操縦するための研修と許可を受けたものが、責任をもって担当します。
経尿道的手術
全身麻酔か腰椎麻酔を受けて頂いたのち、尿道から内視鏡を挿入して行う手術で、尿道や膀胱、腎盂・尿管の疾患に対して実施します。
主な手術は以下の通りです。
- 経尿道的レーザー前立腺核出術(HoLEP)
- 経尿道的前立腺切除術(TURP)
- 経尿道的尿管(腎)結石砕石術(TUL)
- 経尿道的膀胱結石砕石術(TULB)
- 経尿道的膀胱腫瘍切除術(TURBT)
そのほか、当院の特色として以下の手術にも対応しています。
- 上部尿路上皮がん(腎盂がん、尿管がん)に対する経尿道的腎盂尿管腫瘍摘出術
- 腎出血に対する経尿道的腎盂尿管凝固止血術
手術後は必要に応じて尿管ステントや尿道カテーテルを留置します。
これは尿管や膀胱、尿道の安静を保ち、止血作用を期待して行う操作です。
詳細は手術前の説明で実施します。
経皮的手術
超音波で観察しながら皮膚から針を刺し(穿刺し)、その針穴を広げることでカテーテル(管)や内視鏡を挿入する手術です。
針を刺して組織を採取する「生検」とは異なります。
針を刺して手術を行うのは腎臓もしくは膀胱で、結石(腎結石、膀胱結石)や腫瘍(腎盂がんの一部)に対して実施します。
当科では世界で最も細い(φ065mm)内視鏡を針の内部に装着し、直接見ながら針を刺していく「直視下穿刺」を実施しています。
それにより安全で確実な尿路内操作を実施できます。
針を刺した後に結石や腫瘍に対してレーザー手術を実施しますが、その手術も超細径(φ1.6mm)の内視鏡で実施しています。
可能な限り細い内視鏡を実施することで出血が減って傷も小さく、低侵襲性が実現できることで早期退院や仕事復帰が可能となります。
その他の手術
これまで述べてきた手術のほか、以下のような手術・処置を実施しています。
PDD(膀胱がんに対する光力学診断)
膀胱がんに対して尿道から内視鏡を挿入する経尿道手術を実施するにあたり、手術の約3時間前に液体の薬物を口から摂取して頂きます。
薬はすっぱいので、あとでジュースを飲んで頂きます。
手術の際に特殊なライト(ブルーライト)で膀胱内を照らして観察すると、がんの部分が赤く光る(蛍光)ようになります。
それによって小さな病変を見逃さず、適切な深さまで内視鏡で切除することが可能となります。
これを光力学診断(PDD、Pharmacodynamic diaginosis)といい、当院では早期の膀胱がんの方を中心に実施しています。
手術中に血圧が下がることがあり、泌尿器科と麻酔科で注意を共有しています。
手術の後は強い光に当たるのを避けて頂きますが、ほぼ通常通りの生活を送って頂けます。
ESWL(尿路結石に対する対外衝撃波結石破砕術)
レントゲンで確認が可能な尿路結石のうち、CTでそれほど固くない結石に対してこの治療を行っています。
固さはCTを撮影し、結石の濃度を測定して推測します。
ESWLは体表に電極を内蔵した風船をあて、電極がスパークすることで発生する衝撃波を結石に集中させ、結石を破砕して破片が尿とともに出てくることを期待する治療です。
外来で実施できる手術として、月曜と金曜に実施しています。
1度では破砕しきれないことも多く、2回~3回実施します。
同じ結石に対する複数回のESWLは、1回目のみ手術料金を請求させて頂くことになります(国内共通)。
副作用として血尿、血種などの出血(輸血は稀です)、発熱を伴う感染症などがありますが、注意して安全に実施しています。
人工尿道括約筋埋没術
前立腺がんや前立腺肥大症に対する手術の後に、腹圧性尿失禁(くしゃみや咳で漏れる尿失禁)に対して実施する手術です。
排尿状態や尿路感染症のチェックをして問題がなければ、全身麻酔(眠って頂く麻酔)で手術を行います。
手術は約2時間で、尿道にカテーテルが入った状態で終了します。
カテーテルは翌日に抜きますが、まだスイッチを切った状態ですので尿はもれます。
手術から6~8週間で陰嚢内のスイッチを入れて括約筋を作動させ、そのあとは尿意が出てきたらトイレでスイッチを押し、排尿して頂きます。
スイッチを押した後、15秒程度でまた括約筋が閉まるため、尿が膀胱にたまるようになります。
副作用として、機器に感染がおこると摘出しなければならないことがあります。
また、平均して10年で機器の効果が不十分となり、再手術を実施することがあります。
尿管ステント
尿管ステントは尿管の通過が悪いときに、上流である腎盂にたまった尿を膀胱に流すために留置するカテーテルです。
具体的には、結石や腫瘍によって尿管を尿が流れにくくなったとき、尿管の手術を行った後、などに留置します。
特に、尿路感染症や腎機能低下が起こった時には、緊急手術として実施します。
尿管ステントは外形2mm、内腔約1mm、長さ約25cmの柔らかいカテーテルで、両側が豚のしっぽのようにくるりと巻いています。巻いた部分は腎盂と膀胱に位置するように留置します。局所麻酔または全身麻酔を行って留置を行い、留置後はサラサラの尿は内腔を通過して膀胱へ流出します。
尿路変更(変向)
尿路変更(変向)には、以下の方法があります。
当科ではすべて対応しており、尿路変更が必要になる方の状態に応じて、医学的・社会的に最も適切と考えられる方法を提示させて頂きます。
身体障害者の4級に相当します。
腎瘻(じんろう)
腎瘻は背中から針をさし、針を太さ約3~5mmのカテーテルにし、尿を腎臓から体外に排出させる方法です。
これまでになかったカテーテルが入れられるので、日常生活に影響が出ることとなりますが、
上述した尿管ステントが入らない場合に実施をお勧めすることが多くなります。
実施しない場合には腎臓の機能低下、感染症の増悪が予想されます。
合併症として出血や他の臓器損傷などがあり、注意して実施します。
また、腎臓の腫れが軽度の場合にはカテーテルが入らないことがあります。
永久的に腎瘻で生活して頂くことになれば身体障害者の申請を行います。
尿管皮膚瘻(にょうかんひふろう)
膀胱を摘出した場合、膀胱を摘出できず膀胱に尿を流せない場合、などに尿管皮膚瘻を提示させて頂くことがあります。
尿管を直接体外に出し、出口にパウチという集尿袋を装着して生活して頂きます。
パウチは3日に1回、張替えます。
尿管に通しているステントの交換に通院して頂くこともあります。
回腸導管(かいちょうどうかん)
膀胱を摘出した場合、回腸の一部を使い、尿を体外に出す方法です。
おなかに回腸を使ったストーマが形成されますので、出口にパウチという集尿袋を装着して生活して頂きます。
パウチは3日に1回、張替えます。
腸を使用するため尿管皮膚瘻より合併症は多くなりますが、腎臓の機能は長期間安定することが多く、最も多く実施されています。
回腸新膀胱(かいちょうしんぼうこう、代用膀胱ともいいます)
膀胱を摘出した場合、回腸の一部を使い、膀胱のような袋を作成して膀胱のように尿をため、
これまでと同じ出口から排尿して頂けます。
尿の出し方は自然に出る場合、カテーテルで採尿する場合があります。
膀胱とともに尿道も摘出する必要がある場合には実施できません。
回腸導管より長い回腸を利用するため、それに伴う合併症(吸収障害、尿の再吸収)が発生しやすくなります。
また、尿失禁でご負担をおかけすることもあります。
ボトックス膀胱壁内注入療法
急な尿意、頻尿を特徴とする過活動膀胱は、潜在的な罹患者も含めると全国でには800万人以上といわれています。意に反して膀胱が尿を出そうとする病気で、重症な方の場合には我慢しきれずに尿がもれる(切迫性尿失禁)患者さんも少なくありません。通常は薬物療法から開始して改善することが多いですが、薬物療法で改善が不十分な場合には、ボツリヌス毒素(商品名:ボトックス)膀胱壁内注入療法を行います。方法は、膀胱鏡で膀胱内を観察しながら、20か所の膀胱壁にボツリヌス毒素を少量ずつ注入していきます。ボツリヌス毒素が、膀胱が勝手に収縮しようとするのを抑え、過活動膀胱の症状が改善します。効果は6か月ほど継続するとされており、その場合には再度施行することも可能です。過活動膀胱の方は、お気軽に現在の主治医にご相談ください。
男性不妊症
不妊症はいわゆる「妊活」をして2年以上妊娠しない状態で、男性、女性、両方に原因、がそれぞれ1/3ずつといわれています。当科では、主に男性側に原因がある男性不妊症に対し、薬物療法や手術療法を実施しています。薬物療法には勃起の維持、造精能や正常な精子形成の増進などに効果があり、手術は精子の採取や精索静脈瘤の手術などを実施しています。令和4年4月から多くの不妊治療が保険適用となりましたので、価格や治療スケジュールなどに関しましては、お気軽にご相談ください。
前立腺生検
前立腺がんの診断には前立腺生検が不可欠です。前立腺生検は治療ではなく、前立腺の組織(小さな肉片)を採取し、顕微鏡による病理診断を受けて頂く検査です。そこで前立腺がんと判定された場合には、病期診断と治療へと進めます。前立腺生検は、前立腺がん診療の根幹を成す重要な検査であるといえます。
当院では外来検査として経直腸的前立腺生検を実施しています。肛門から親指ほどの太さの超音波プローブを挿入し、前立腺と膀胱をよく観察します。超音波プローブに沿わせるように、約10-14か所の針を刺して先端に採取される組織を病理検査に提出します。実施時間は10分程度です。前立腺がんの疑いが極めて高いのに前立腺がんが認められなかった際には、再度検査を行うことがあります。その場合には、麻酔を受けて頂き、より多くの組織を採取することがあります。
通常は、痛み止めのゼリーのみで施行しており、比較的軽い痛みで終了します。合併症として出血(血尿、血便)が認められますが、輸血することは稀です。1-2%で高熱を伴う急性前立腺炎が起こることがあり、その場合には入院して抗菌薬による治療を行います。
検査後は約1週間ほどで結果が到着しますので、担当医から結果の説明と方針の相談をさせて頂きます。
その他
泌尿器科で実施する内視鏡検査は膀胱鏡、膀胱尿道鏡とよびます。治療ではなく、腫瘍や結石、異物、出血部位の同定、などを目的としています。男性は女性より尿道が長いため、痛みを伴うことが多いといえます。痛み止めの入ったゼリーを尿道に注入し、一定時間をおいて柔らかい内視鏡を尿道から挿入します。時間は10分程度で終了し、出血はほとんどありません。感染のリスクが高い方には、同時に抗菌薬の予防投与(注射薬または内服薬)を受けて頂くことがあります。
腎不全と腎移植について
腎臓の機能低下や持続する蛋白尿といった慢性腎臓病(CKD、シーケーディー)に対する治療を実施しても腎不全の状態になった場合、以下の腎代替療法(じんだいたいりょうほう)を実施する必要があります。詳細は表に示す通りですが、島根大学ではすべての治療に泌尿器科が関与しています。腎代替療法を行っている方は身体障害者1級に認定され、ほとんどの治療費は公費から拠出されます。
| ①血液透析(HD) | ②腹膜透析(CAPD) | ③腎臓移植 (生体・献腎) |
|
|---|---|---|---|
| 通院回数 | 週に3回 | 月に1回 | 1~3か月に1回 |
| 免疫抑制剤 | 不要 | 不要 | 不可欠 |
| 食事・水分制限 | 多い | やや多い | 少ない |
| 旅行・出張・ スポーツ | 制限あり | 制限あり | 自由 |
| 出 産 | 極めて難しい | 極めて難しい | 薬の調整で可能 |
| 小児の成長(身長) | 成長障害 | 成長障害 | 期待できる |
| 社会復帰率 | 中程度 | やや高い | 高い |
| その他の利点 | 最も確立した腎不全医療法 | 血液透析に比べ自由度が高い |
|
血液透析の場合、主にバスキュラーアクセスと呼ばれる透析用の血管を作成する手術、週3回の維持透析の管理を行います。バスキュラーアクセスで最も多いのは腕や手首の動脈と静脈をつなぎ、静脈を発達させて針を刺すための血管とする内シャントを造設します。
腹膜透析の場合、腹膜の中(腹腔内(ふくくうない))に透析液を出し入れできるカテーテルを設置し、場所が悪い場合や他の腎代替療法に移行した場合には位置を調整したり、抜いたりする手術を行っています。
腎移植は腎不全に対する唯一の根治的(こんちてき)治療で、親族(6親等内の血族、配偶者、3親等内の姻族)から腎臓の提供をうける生体腎移植と、心臓死・脳死ドナー(提供者)から腎臓の提供を受ける献腎移植があります。腎移植にかかる検査や手術費用はほとんど公費(小児は育成医療、成人は更生医療)から拠出されるため、自己負担は個室にかかる費用や入院中の食費が中心となります。腎移植後は免疫抑制剤という薬を飲む必要がありますが、旅行やスポーツが可能となり、女性では妊娠出産、小児では成長(第二次性徴前であれば身長が伸びる)が期待できます。移植した腎臓は平均して約20年機能し、透析に比べ医療費の削減にもなるといわれています。
- 生体腎移植の場合、提供するドナーの条件(年齢、体格、腎機能、基礎疾患など)がクリアされていれば、血液型が異なっていても腎移植は可能です。
- 献腎移植の場合には日本臓器移植ネットワークに登録し、現時点では成人の場合約16年で腎移植が受けられます。登録時には登録料と検査料合わせて5万4千円、毎年の更新時には5千円が必要となります。
腎移植
腎移植は腎不全に対する唯一の根治的(こんちてき)治療です。親族の生体腎移植と、心臓死・脳死ドナーからの献腎移植があります。
生体腎移植ドナーの手術は、手術歴などの条件が整っていれば体腔鏡(たいくうきょう、内視鏡)を用いて小さな傷で腎臓を摘出する「後腹膜鏡下ドナー腎採取術」を行い、開腹手術による腎臓の摘出を行う場合もあります。後腹膜鏡下ドナー腎採取術でできる創(傷)は、5〜12mmの創が脇腹に3〜4か所、下腹部に腎臓を取り出すための約6cmの創が1か所となります。手術時間は約3時間、出血量は50mL以下の予定です。入院期間は7〜10日の予定です。
ドナーから摘出された腎臓はレシピエントの部屋に慎重に運搬し、動脈から保護液を流し、レシピエントに移植するための準備作業を行います。
腎臓の提供を受けるレシピエントの手術は、通常下腹部を15~20cm開腹してドナーから提供された腎臓を移植します。動脈と静脈を吻合(ふんごう、つなぐこと)し、血流を再開して早ければ10分以内に初尿(しょにょう、レシピエントの血液からつくられた初めての尿)が確認されます。尿管と膀胱を吻合し、手術を修了します。手術時間は約6時間、出血量は200mL未満の見込みです。入院期間はレシピエントにもよりますが、腎移植前1〜2週前に入院して頂き、多くは腎移植後3〜4週で退院となります。